USG III trymestru ciąży
Badanie USG III trymestru ma na celu powtórną ocenę anatomii maluszka. Podczas badania kontroluje się również wzrastanie maluszka oraz ocenia parametry przepływów w tętnicach pępowinowych i mózgowych dziecka. Powinno być wykonane między 28 a 32 tyg ciąży. W badaniu III trymestru często się zdarza, że ze względu na złą widoczność jego wykonanie w pełnym zakresie jest niemożliwe.
Celem badania ultrasonograficznego III trymestru jest powtórna ocena narządów płodu pod kątem występowania wad wrodzonych. Niestety im dziecko większe, jego kostki są wysycone coraz bardziej wapniem, co znacznie ogranicza możliwości diagnostyki USG. W związku z tym niejednokrotnie nie jest możliwe wykonanie badania w pełnym zakresie. Stąd też należy podkreślić wartość zgłoszenia się do nas na badanie USG w II trymetrze ciąży. Ponadto badanie ma na celu określenie przybliżonego ciężaru dziecka płodu i potwierdzenie wieku ciążowego lub jego ustalenie jeśli nie był określony w I i II trymestrze ciąży. Wykonujemy to na podstawie parametrów biometrycznych czyli pomiarów wielkości poszczególnych części maluszka.
Koniecznie trzeba zaznaczyć, że zarówno ilość jak i osobnicza zmienność parametrów na podstawie których wiek ciążowy może być określony powoduje, że dokładność tej metody, w tym okresie ciąży jest obarczona błędem. W III trymestrze ciąży przeciętny rozrzut szacunkowej oceny wieku ciążowego to aż ± 21 dni.
Zakres badania w II trymestrze obejmuje:
- pomiary biometryczne
- ocena wymiaru dwuciemieniowego BPD
- ocena obwodu główki HC
- ocena obwodu brzuszka AC
- ocena długości kości udowej FL
- opcjonalnie ocena kości ramiennej HL
- opcjonalnie ocena móżdżku TCD/Cereb
- ocena ciągłości czaszki
- ocena kształtu czaszki
- ocena jamy przegrody przezroczystej
- ocena wzgórza
- ocena sierpu mózgu
- pomiar zbiornika wielkiego
- ocena móżdżku
- pomiar rogów tylnych komór bocznych
- ocena oczodołów
- ocena profilu twarzy
- ocena ciągłości górnej wargi
- ocena szyi
- ocena klatki piersiowej
- ocena serca
- wielkość serca
- położenie serca
- pomiar szybkości pracy serca
- ocena obrazu 4 jam serca 4CV
- ocena obrazu 3 naczyń śródpiersia 3VV
- ocena żołądka
- ocena jelit
- ocena nerek
- ocena pęcherza
- ocena przyczepu brzusznego pępowiny
- ocena powłok brzusznych w zakresie ich ciągłości
- ocena kręgosłupa
- ocena kończyn dolnych
- ocena kończyn górnych
- ocena łożyska w zakresie morfologii
- ocena położenia łożyska
- ocena pępowiny w tym ilości naczyń w pępowinie
- ocena płynu owodniowego AFI
- ocena płci ujawniana na życzenie
- ocena przepływów w razie wskazań
- parametr PI w tętnicach środkowych mózgu MCA
- parametr PI w tętnicach pępowinowych UA
- parametr CPR
Kliknij tutaj i przeczytaj o prowadzeniu ciąży w CliniCare
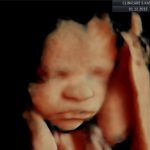
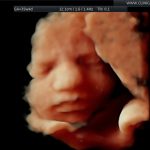
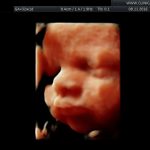
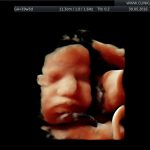
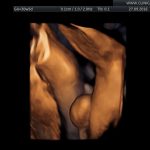
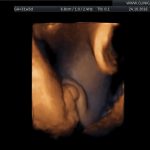
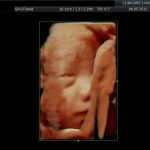
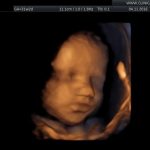
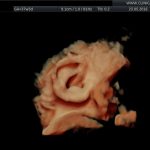
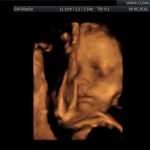
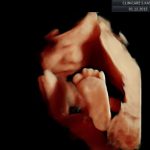
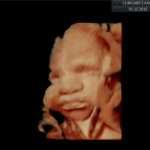
galeria zdjęć z USG III trymestru
Zdjęcia wykonane podczas rutynowych badań III trymestru w CliniCare przez Dr Sobiesława Kaszowicza.
USG ciąży w CliniCare
Kiedy wykonać badanie USG ciąży
- pierwsze badanie przed 10. tyg. ciąży
- badanie I trymestru między 11+0 a 13+6 tyg. ciąży
- badanie II trymestru między 18+0 a 22+0 tyg. ciąży
- badanie III trymestru między 28+0 a 32+0 tyg. ciąży
- badanie bliźniaków wykonujemy jak wymieniono powyżej, a ponadto
- w ciąży dwukosmówkowej dwuowodniowej od 27. tyg. ciąży co 4 tygodnie
- w ciąży jednokosmówkowej dwuowodniowej od 16. tyg. co 2 tygodnie (ocena wzrastania i cechy TTTS)
- w ciąży jednoowodniowej od 16. tyg. co dwa tygodnie (ocena wzrastania)
- w ciąży jednoowodniowej od 27. tyg. dwa razy w tygodniu (badanie dopplerowskie)
- badanie długości szyjki macicy między 18+0 a 22+0 tyg. ciąży
- inne badania wykonuje się ze wskazań lekarskich
Metodyka
Badania ciąży w CliniCare są wykonywane przez certyfikowanych lekarzy, pasjonatów diagnostyki USG, posiadających niezbędne kompetencje oraz na co dzień pracujących z pacjentkami ciężarnymi. Każdy z lekarzy wykonujących badania genetyczne I trymestru posiada certyfikat FMF. Pracujemy na najwyższej klasy sprzęcie GE Voluson E8. Wszystkie badania ciąży przeprowadzamy standardowo z wykorzystaniem technologii USG 3D/4D, HDlive. Wydruki zdjęć wykonujemy w technologii fotograficznej kolorowej w formacie 10 x 15 cm. Na życzenie zgłoszone przed rozpoczęciem diagnostyki mogą Państwo otrzymać nagranie fragmentów badania na CD/DVD.
Voluson E8
Definicje
O badaniach genetycznych w ciąży mówi się bardzo dużo, ale często ich istota nie jest w pełni zrozumiała dla przyszłych rodziców. Na początek kluczowa jest znajomość definicji dla właściwego zrozumienia tematu.
Choroby genetyczne
Są to choroby, które powstają w następstwie uszkodzenia genów. Mogą one mieć charakter rozległych uszkodzeń materiału genetycznego, wtedy nazywamy je aberracjami chromosomowymi. Jeżeli dotyczą pojedynczych genów, wtedy mówimy o mutacjach punktowych. Przykładami aberracji chromosomowych są: zespół Downa, kiedy występuje dodatkowy chromosom 21 lub zespół Patau, kiedy obserwujemy dodatkowy chromosom 13. Przykładami mutacji punktowych są: dystrofia mięśniowa Duchenne’a lub mukowiscydoza.
Badania prenatalne
To wszystkie badania dziecka, które wykonujemy w okresie ciąży. Słowo „prenatalne” oznacza „przed narodzinami”. Najczęściej jednak to określenie pojawia się w kontekście diagnostyki genetycznej.
Badania prenatalne genetyczne nieinwazyjne
Są to wszystkie badania, które wykonujemy bez ingerowania w środowisko życia dziecka, a które mają na celu określić ryzyko wystąpienia choroby genetycznej. Należą do nich: USG genetyczne, test podwójny (oznaczenie poziomu PAPP-A i wolnej podjednostki beta-HCG u mamy), test potrójny (oznaczenie poziomu AFP, podjednostki beta-HCG i estriolu u mamy); testy o wysokiej czułości NIPT i NIFTY (wykonywane z próbki krwi mamy). O badaniach biochemicznych i testach wysokiej czułości więcej przeczytają Państwo w kolejnych blokach merytorycznych. Badania nieinwazyjne, nie dają 100% pewności czy dziecko jest zdrowe czy chore. Pozwalają natomiast określić matematycznie, jakie jest prawdopodobieństwo jednej z trzech głównych aberracji chromosomalnych, tj. zespołu Downa, Edwardsa i Patau. Dla przykłądu jeżeli wynik testu wynosi 1:15 oznacza to, że w grupie 15 ciąż o takim samym wyniku badania, urodzi się 1 dzieciaczek chory i 14 dzieci zdrowych, ale nie wiemy który konkretnie będzie chory. Na podstawie badania USG, można również podejrzewać inne choroby genetyczne, lecz bez możliwości liczbowego określenia ich ryzyka.
Badania prenatalne genetyczne inwazyjne
Są to badania wykonywane z naruszeniem środowiska życia dziecka, które mają na celu rozpoznanie obecności choroby genetycznej. Zaliczamy do nich: amniopunkcję, biopsję kosmówki i kordocentezę. Wszystkie te badania polegają na wprowadzeniu igły do macicy przez brzuch mamy lub cewnika przez szyjkę macicy i pobraniu komórek do badania. Komórki mogą pochodzić z płynu owodniowego, łożyska lub krwi dziecka. Używając materiału genetycznego z pobranych komórek, wykonuje się badanie kariotypu oraz w razie wskazń można wykonać badania obecności około 200 mutacji punktowych. Badania inwazyjne dają nam 100% pewności czy dziecko jest zdrowe czy chore w zakresie aberracji chromosomalnych oraz w zakresie badanych mutacji punktowych Wszystkie badania inwazyjne, wiążą się z ryzykiem utraty ciąży. Częstość poronienia po zabiegu wynosi od 0,5 do 2,0%, czyli od 1 na 200 ciąż do 1 na 50 ciąż.
Badanie kariotypu, cytogenetyczne
Jest to badanie materiału genetycznego w pobranych komórkach dziecka, które pozwala określić uszkodzenia o typie aberracji chromosomowych. Badanie kariotypu nie służy do oceny mutacji punktowych.
USG genetyczne
USG genetyczne jest jednym z elementów badania USG ciąży w I i II trymestrze. Polega ono na poszukiwaniu takich cech w budowie dziecka, które występują częściej u dzieci z chorobami genetycznymi, niż u dzieci zdrowych. W badaniu I trymestru dwa dominujące elementy oceny, które mają związek z ryzykiem genetycznym to pomiar przezierności karkowej (NT) oraz ocena uwapnienia (widoczności) kości nosowej (NB). W razie wskazań i możliwości technicznych (rozumianych jako czytelność obrazu i położenie maluszka) ocenia się dodatkowo przepływ w przewodzie źylnym oraz przepływ przez zastawkę trójdzielną serca dziecka. Przezierność karkowa jest to określenie grubości płynu zgromadzonego pod skórą na karku dziecka. Im grubość płynu większa tym większe prawdopodobieńśtwo, że dziecko ma chorobę genetyczną . Przykładowo: wśród dzieci o NT 3 mm, zespół Downa będzie występować 3 razy częściej niż u dzieci z NT < 2,5 mm, wśród dzieci o NT 4 mm, zespół Downa będzie występować 18 razy częściej niż u dzieci z NT < 2,5 mm, a wśród dzieci o NT 5 mm, zespół Downa będzie występować 28 razy częściej niż u dzieci z NT < 2,5 mm Niezależnie od grubości przezierności karkowej NT, dzieciaczek może się urodzić zarówno zdrowy jak i chory. Kość nosowa jest widoczna w badaniu USG u 97% dzieciaczków zdrowych i u 60% z zespołem Downa. Oznacza to, że brak widoczności kości nosowej dużo częściej dotyczy dzieci chorych niż zdrowych, ale zarówno widoczna, jak i niewidoczna kość nosowa nie przesądzają o zdrowiu lub chorobie dziecka. Na podstawie tego badania, nie możemy powiedzieć rodzicom, czy dziecko jest zdrowe czy chore. Możemy jedynie określić, czy ryzyko choroby jest duże czy małe i ułatwić im podjęcie decyzji o ewentualnych dalszych badaniach (testy NIPT, NIFTY lub diagnostyka inwazyjna, np. amniopunkcja). Ocena ryzyka genetycznego w II trymestrze jest znacznie trudniejsza i mniej precyzyjna niż w I trymestrze. Obejmuje ona poszukiwanie ponad 40 cech w budowie dziecka. Cechy te nazywamy markerami chorób genetycznych. Zaliczają się do nich również niektóre wady anatomiczne np. wady serca, kończyn lub układu moczowego.
Testy biochemiczne
Test podwójny i test potrójny zwane testami biochemicznymi, należą do grupy badań nieinwazyjnych. Polegają na jednoczesnej ocenie stężenia różnych substancji chemicznych we krwi mamy. Określenie podwójny i potrójny pochodzą od ilości oznaczanych substancji.
Test podwójny
W teście podwójnym są to dwie substancje: białko PAPP-A i wolna podjednostka beta-HCG, natomiast w teście potrójnym trzy: beta-HCG, AFP i wolny estriol (uE3). Poza wymienionymi jest jeszcze możliwy do wykonania test poczwórny, gdzie oznaczamy stężenia AFP, beta-hCG, wolnego estriolu i inhibiny A. W praktyce jednak nie jest on wykonywany. Trzy aberracje chromosomalne, których ryzyko można ocenić w testach biochemicznych to: zespół Downa – trisomia 21 chromosomu (czyli u dziecka jest dodatkowy chromosom 21), zespół Edwardsa – trisomia 18 chromosomu, zespół Pataua – trisomia 13 chromosomu. Test podwójny (zwyczajowo test PAPP-A)., jest wykonywany w tym samym czasie co USG genetyczne, czyli pomiędzy 11. a 14. tygodniem cią ży. Interpretacja testu polega na porównaniu uzyskanych wyników u badanej pacjentki z wynikami uzyskiwanymi u mam dzieci zdrowych. W cią żach z maluszkiem chorym na zespół Downa, poziom PAPP-A jest obniżony, a wolna podjednostka beta hCG jest podwyższona. W cią żach z zespołem Edwardsa i zespołem Pataua, stężenia PAPP-A i beta-hCG są obniżone. W praktyce ocena wyników testu podwójnego jest wykonywana łą cznie z wynikiem USG genetycznego.
Test potrójny
Jest wykonywany w przedziale pomiędzy 17. a 20. tygodniem cią ży. Interpretacji testu dokonuje się analogicznie jak w teście podwójnym. W przypadku dziecka chorego na zespół Downa, dochodzi do obniżenia stężenia AFP i estriolu oraz podwyższenia stężenia beta hCG. W przypadku zespołu Edwardsa, dochodzi do obniżenia stężeń AFP, estriolu, oraz beta-hCG. Test ten jest mniej czuły od testu podwójnego interpretowanego łą cznie z USG genetycznym, więc zalecamy go niemal wyłą cznie u pacjentek, które nie dokonały oceny ryzyka genetycznego w I trymetrze cią ży. Dla oceny matematycznej ryzyka choroby, lekarz zapyta dodatkowo mamę między innymi o wiek, ciężar ciała, palenie tytoniu, cukrzycę, sposób zapłodnienia. Szczere odpowiedzi są tu niezwykle istotne, ponieważ wpływają na interpretację wyników. Testy podwójny i potrójny, tak jak wszystkie badania nieinwazyjne, nie dają możliwości stwierdzenia czy dzieciaczek jest zdrowy czy chory. Informują jedynie czy ryzyko choroby jest duże czy małe. Uwaga: zwracamy uwagę wszystkich mam w cią ży, że normy które odczytacie z wyników odbieranych z laboratorium, są podane dla osób nie będą cych w cią ży. Nie należy zatem samodzielnie wycią gać wniosków, ponieważ będziecie się niepotrzebnie martwć. Lekarz, do interpretacji wyników używa specjalnego oprogramowania. Opisane powyżej badania można wykonać bez specjalnego przygotowania w CliniCare w godzinach pracy punktu pobrań.
Testy wolnego DNA płodowego
Testy genetyczne nieinwazyjne NIPT, NIFTY, Harmony pozwalają określić obecność aberracji chromosomalnych u dziecka z bardzo wysoką dokładnością, ale bez ryzyka utraty cią ży. Łą czą zatem pełne bezpieczeństwo maluszka w trakcie badania, z bardzo dobrą wykrywalnością. Nazwy testów, NIPT, NIFTY, Harmony test, to nazwy badania wolnego DNA płodowego metodą sekwencjonowania oferowanego przez różne laboratoria. Są nazwami handlowymi testów.
Dane o dokładności testów z niezależnych badań naukowych
– czułość dla zespółu Downa 99%
– fałszywie dodatni 0,2%
– czułość dla zespołu Edwardsa 99%
– czułość dla zespołu Patau 79-92%
– fałszywie dodatnie 1%
Zasada działania
Istota testu polega na ocenie „wolnego DNA”, czyli DNA pozakomórkowego we krwi mamy. DNA dziecka stanowi kilka procent „wolnego DNA” u pacjentki. Optymalnie gdy jest go powyżej 6%. Obecność DNA płodowego wynika z jego uwalniania przez łożysko. Przy użyciu specjalnych urzą dzeń do sekwencjonowania DNA dokonuje się kalkulacji proporcji chromosomów i na tej podstawie ustala się prawdopodobieństwo poszukiwanych schorzeń. Wykonanie testu u pacjentki ogranicza się do umiejętnego pobrania około 20 ml krwi z żyły bez konieczności specjalnego przygotowania. Następnie zabezpieczona próbka krwi jest wysyłana do laboratorium, gdzie jest przeprowadzana analiza genetyczna. Badanie można wykonać od 12 tyg. do końca cią ży.
Interpretacja
Wynik w testach nieinwazyjnych jest określany jako „wysokie ryzyko” lub „niskie ryzyko”. Wysokie ryzyko oznacza, że maluszek niemal na pewno cierpi na chorobę genetyczną . Wyniki fałszywie dodatnie dotyczą 0,2%. Oznacza to, że wśród 1000 dzieci z „wysokim ryzykiem” 2 okażą się zdrowe, a pozostałe uzyskały prawidłową diagnozę. Niskie ryzyko oznacza, że dziecko niemal na pewno nie ma aberracji chromosomalnych. Wyniki fałszywie ujemne, czyli takie, gdzie maluszek chory zostaje oznaczony jako zdrowy, są rzadkie i dotyczą ok. 1% chorych. Ograniczenia badania. Niektóre sytuacje mogą ograniczyć wiarygodność testów neiinwazyjnych, należą do nich: stan po przebytym przeszczepie narzą dów, mama, która jest nosicielem chromosomalnej aneuploidii, chimerii, mikrodelecji i mikroduplikacji, stan po terapii komórkami macierzystymi lub transfuzja krwi u pacjentki w cią gu ostatnich 6 miesięcy. Ponadto testy mogą nie wykryć mozaikowej aberracji chromosomalnej u maluszka.
Ważne informacje
- Testy wolnego DNA płodowego nie zastępują badania kariotypu płodu z biopsji kosmówki, amniopunkcji, kordocentezy i wymagają potwierdzenia badaniem inwazyjnym
- Ograniczeniem czułości są patologie przebiegające ze zmniejszoną masą łożyska, której biochemicznym odwzorowaniem są bardzo niskie poziomy PAPP-A
- Ograniczeniem testu jest mały odsetek płodowego DNA, który między innymi obserwuje się u kobiet z nadwagą
- Badanie wolnego DNA płodowego NIE ZASTĘPUJE badania USG. Choroby przebiegające z nieprawidłowościami w badaniu USG są dużo częstsze niż możliwe do wykrycia w testach wolnego DNA płodowego.
Skróty na wynikach badań USG ciąży
Stosowne skróty pojawiające się w opisach badań USG, na wydrukach z aparatu i zdjęciach z USG najcześciej pochodzą od pierwszych liter określeń anglojęzycznych. W opisach wykonywanych przez specjalistów pojawiają cię również skróty polskich określeń. Poniżej przedstawiamy wyczerpującą listę skrótów pogrupowaną według kategorii. W razie, jeśli ktoś z Państwa spotkał się ze skrótem niewymienionym na poniższej liście lub spotkał się z inną interpretacją prosimy o kontakt mailowy z CliniCare. Uzupełnimy listę o brakujące elementy lub wyjaśnimy rozbieżności.
skróty oznaczające czas
- LMP – data ostatniej miesiączki
- OM – data ostatniej miesiączki
- GA – wiek ciążowy
- GA (LMP) – wiek ciążowy według ostatniej miesiączki
- GA (AUA) – wiek ciążowy według USG
- AUA – średni wiek ciąży z pomiarów USG
- EDD – przewidywana data porodu
- TP – przewidywana data porodu (termin porodu)
- DOB – data urodzin, dotyczy pacjentki
ciąża I trymestr, najczęściej używane
- GS – średnica pęcherzyka ciążowego, czyli jamki w której żyje dziecko
- YS – średnica pęcherzyka żółtkowego
- CRL – długość ciemieniowo-siedzeniowa, czyli długość dziecka mierzona od czubka głowy do kości ogonowej dziecka, nie uwzględnia długości nóżek
- FHR – czynność serca dziecka mierzona w uderzeniach na minutę
- ASP – czynność serca dziecka mierzona w uderzeniach na minutę
- BPD – wymiar dwuciemieniowy główki, czyli poprzeczna średnica główki mierzona nieco ponad uszkami I trymestr
parametry do kalkulacji ryzyka genetycznego
- NT – przezierność karkowa, jej szerokość podawana jest w milimetrach
- NB – kość nosowa, opisuje się jako widoczna lub niewidoczna ewentualnie hipoplastyczna
- TC – zastawka trójdzielna, opisuje się jako prawidłowa lub z falą zwrotną
- DV – przewód żylny, opisuje się specyfikę przepływu
- FA – kąt twarzowy, opisuje się w stopniach kąt między szczęką dziecka a jego czółkiem, obecnie nieużywany
II i III trymestr, najczęściej używane
- BPD – wymiar dwuciemieniowy główki, czyli poprzeczna średnica główki mierzona nieco ponad uszkami
- HC – obwód główki
- AC – obwód brzuszka dziecka
- FL – długość kości udowej
- HL – długość kości ramiennej
- TCD – poprzeczny wymiar móżdżku, czasami opisywany jako CER
- AFI – indeks płynu owodniowego, mierzony metodą 4 kieszonek, typowo podawany w cm, ale może być w mm
- MVP – indeks płynu owodniowego, mierzony metodą pionowego pomiaru największej kieszonki, podawany w cm
- EFW – szacowna waga dziecka
- FHR – czynność serca dziecka mierzona w uderzeniach na minutę
- ASP – czynność serca dziecka mierzona w uderzeniach na minutę
Skróty w badaniach dopplerowskich
- MCA – tętnica środkowa mózgu
- UA – tętnica pępowinowa
- PI – wskaźnik pulsacji naczyniowej
- S/D – stosunek skurczowo/rozkurczowy
- UV – żyła pępowinowa
- UAS – indeks tętnicy macicznej
- PSV – maksymalna prędkość skurczowa
- PS – maksymalna prędkość skurczowa
- RI – wskaźnik oporności naczyniowej
- Ut – tętnica maciczna
- Regurg – niedomykalność zastawki
- Vs – prędkość skurczowa
- Vd – prędkość rozkurczowa
- Vmax – prędkość maksymalna
- Vmean – prędkość średnia
- Vmin – prędkość minimalna
- EDV – najniższa prędkość rozkurczowa (końcowo-rozkurczowa)
- ED – najniższa prędkość rozkurczowa (końcowo-rozkurczowa)
Rzadko używane skróty biometryczne
- OFD – wymiar potyliczno-czołowy
- IOD – odległość międzygałkowa wewnętrzna
- OOD – odległość międzygałkowa zewnętrzna
- BOD – odległość międzygałkowa zewnętrzna
- CI – wskaźnik główkowy
- CM – zbiornik móżdżkowo-rdzeniowy
- LV – szerokość komory bocznej mózgu
- Va – szerokość rogu przedniego komory bocznej
- Vp – szerokość rogu tylnego komory bocznej
- CSP – jama przegrody przeźroczystej
- APTD – przednio-tylny wymiar klatki piersiowej
- TTD – poprzeczny wymiar klatki piersiowej
- APAD – przednio-tylny wymiar brzucha
- TAD – wymiar poprzeczny brzucha
- TIB – długość kości piszczelowej
- FIB – długość kości strzałkowej
- ULN – długość kości łokciowej
- RAD – długość kości promieniowej
- Clav – długość obojczyka
- NF – fałd karkowy, ocena genetyczna II trymestru, nie należy mylić z przeziernością karkową NT
 ZADZWOŃ
ZADZWOŃ